 EXPERTO EN QUIMICA: por Jenifer Tovar
EXPERTO EN QUIMICA: por Jenifer TovarLa doxiciclina
Es un derivado semisintético de bajo costo y con propiedades farmacocinéticas frecuentemente usada para formulación. Pertenece al grupo de los antibióticos llamados tetraciclinas y funciona previniendo el crecimiento y propagación de las bacterias gram (+) y gram (-). Se usa en el tratamiento de neumonía y otras infecciones de las vías respiratorias como la Enfermedad de Lyme el Acné, la leptospirosis y la malaria.
La nomenclatura genérica de estos compuestos se deriva de las sustituciones de 4 anillos en el núcleo hidronaftaceno (son derivados análogos de la naftaceno-carboxaneda policíclica).
Las tetraciclinas inhiben la síntesis de proteínas y son bacteriostáticas para muchas bacterias grampositivas y gramnegativas. Actúan a nivel del ribosoma bacteriano, pero para que las mismas tengan acceso a éste es necesario su difusión pasiva por la membrana celular exterior a través de los poros hidrófilos, en el caso de la doxiciclina y la minociclina, que son más lipofílicas, pasan directamente por la doble capa de lípidos, pero en todos los casos se requiere de un segundo proceso dependiente de energía que transporta activamente todas las tetraciclinas a través de la membrana citoplasmática interna.
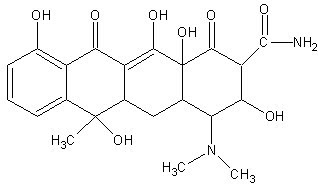
Observa en el gráfico su estructura:
 Estructura química de la doxiciclina
Estructura química de la doxiciclinaComo se observa en su estructura, esta formada por cuatro anillos fusionados. Alrededor de estos cuatro anillos hidronaftaceno se presentan unidos a su estructura grupos funcionales, como son: hidroxilos, amida, amina, cetonas y radicales importantes como el metil.
Las tetraciclinas
El descubrimiento de la primera tetraciclina tuvo lugar en 1945. Fue aislada del caldo de cultivo de una cepa de Streptomyces aureofaciens, y recibió por ello el nombre de aureomicina, fármaco al que actualmente se denomina clortetraciclina. Este descubrimiento fue el resultado de una búsqueda sistemática en muestras de tierra de microorganismos productores de antibióticos.
Observa la estructura general de las tetraciclinas y sus derivados:
 Estructura química de la tetraciclina
Estructura química de la tetraciclinaLa estructura química de estos antibióticos es tetracíclica, de ahí su denominación. El núcleo central está constituido por un tetraciclo u octahidronaftaceno, con una serie de grupos funcionales importantes a su alrededor.
Compara la estructura química de las diferentes tetraciclinas en la siguiente figura:


Clasificación de las tetraciclinas de acuerdo a su acción farmacológica
Hay diversas formas de clasificar este tipo de antibióticos, una de ellas es teniendo en cuenta la duración de su acción farmacológica. En la siguiente tabla se representa la clasificación actual de las tetraciclinas atendiendo a su semivida de eliminación:
Clasificación de las tetraciclinas
Vida media corta (<>Vida media intermedia (12-24 horas)
Demeclociclina
Metaciclina
Vida media larga (> 16 horas)
Doxiciclina
Minociclina
Mecanismo de acción
Las tetraciclinas son generalmente antibióticos bacteriostáticos, esto quiere decir que interfiere con algunas de las funciones del microorganismo, en este caso una bacteria ocasionándole posteriormente la muerte. Observa la figura que indica el momento en el cual la doxiciclina llega al ribosoma:
 Mecanismo de acción de la doxiciclina
Mecanismo de acción de la doxiciclinaEl esquema nos indica el momento en el cual el antibiótico (doxiciclina), se fija a la unidad 30S y de esta manera interfiere con la llegada del ARN-t que lleva consigo un aminoácido al sitio A. Al no llegar aminoácidos no se forma la proteína que la bacteria necesita.
La doxiciclina presenta un espectro de acción contra bacterias grampositivas y gramnegativas, bacilos, rickettsias, mycoplasma y chlamydia.Está indicada en el tratamiento de infecciones producidas por gérmenes sensibles al antibiótico: infecciones respiratorias, linfogranuloma venéreo, uretritis no gonocócica, cervicitis, tracoma, enfermedad pélvica inflamatoria, conjuntivitis por inclusión.Infecciones bacilares: cólera, brucelosis, leptospirosis. tratamiento alternativo de la sífilis cuando existe historia de hipersensibilidad a las penicilinas:• Aerobios Gram positivos.o Bacillus anthracis• Aerobios Gram negativoso Bartonella spp.o Brucella spp.o Calymmatobacterium granulomatis.o Francisella turalensis.o Vibrio cholerae.• Anaerobios.o Propionibacterium acnes.o Actinomyces spp.• Otros.o Borrelia burgdorferi.o Chlamydia spp.o Coxiella burnetti.o Mycoplasma pneumoniae.o Plasmodium falciparum.o Rickettsia spp.o Treponema pallidum.o Ureaplasma urealyticum.En consecuencia, se usa para tratar infecciones del tracto genitourinario, infecciones rectales no complicadas, otitis media y faringitis bacteriana. También se puede utilizar en neumonía y otras infecciones en las vías respiratorias causadas por gérmenes sensibles; enfermedad de Lyme; acné y otras infecciones de la piel. También se usa para prevenir la malaria. En odontología es especialmente útil, sobre todo en periodontitis.
El uso de tetraciclinas durante el desarrollo dental (segunda mitad del embarazo, lactancia y niños menores de 8 años), puede causar decoloración permanente de los dientes (de gris parduzco a amarillento). Aunque esta reacción adversa es más frecuente con el uso durante períodos prolongados, también se ha observado tras la administración de tratamientos cortos repetidos.
Resistencia a la tetraciclina
La resistencia a la tetraciclina, es mediada por el plásmido de una de las bacterias resistentes a otra bacteria sensible por transferencia. Este tipo de resistencia inducible de acuerdo a lo consultado, es un gran problema cuando se utiliza como terapia. Por ejemplo los neumococos han ido aumentando la resistencia a las tetraciclinas aunque actualmente, está entre un 10 % y hasta un 20%, considerablemente de ahí la necesidad de buscar nuevos antibióticos.
El mecanismo responsable de la resistencia de las bacterias a las tetraciclinas, es la alteración del sistema de transporte que permite el ingreso del antibiótico (tetraciclinas) al interior de la bacteria.
Vías de administración, distribución y eliminación
La principal vía de administración de las tetraciclinas es la oral, aunque existen algunos compuestos de esta familia de antibióticos que administran de manera intravenosa (oxitetraciclina, limeciclina, doxiciclina y minociclina).
No es habitual que las tetraciclinas se administren por vía intramuscular, debido al intenso dolor que produce sus inyecciones. De manera tal que en lo que respecta a la doxiciclina, esta se administra por via oral en mayor porcentaje, absorbiendo en un (90% -100%) gran porcentaje y a diferencia de otras tetraciclinas, se puede tomar junto con las comidas pues no interfiere en ella la alimentación.
Es absorbida en la primera porción del intestino delgado, el hierro y otros medicamentos que alteran el pH del estomago interfiere en su absorción. Se difunde en todos los tejidos y liquidos por su gran liposolubilidad y se excretan por orina y heces; el riñón es la vía principal para la mayoría de ellas. El estado de la función renal afecta su excreción, ya que la mayor parte se realiza en él. Debe distinguirse la doxiciclina que se excreta principalmente con las heces, entonces no se acumula en pacientes con insuficiencia renal.
Reacciones adversas
Alteraciones gastrointestinales: son las más frecuentes: náuseas, vómitos, anorexia, diarrea, epigastalgia, ulceraciones esofágicas.Infecciones por sobrecrecimiento de levaduras, estafilococos y enterococos.Alteraciones hepáticas: pueden ser severas, de comienzo y evolución súbitos que pueden llegar a provocar la muerte del paciente.Deterioro progresivo de la función renal que puede ser peligroso en pacientes con alteración de la función renal.Síndrome de Fanconi: las tetraciclinas caducadas pueden producir un cuadro similar.Diabetes insípida nefrogénica resistente a la ADH: demeclociclina.Fotosensibilidad. Es una de las más frecuentes y características. La demeclociclina es el que presenta mayor riesgo. Las de menor riesgo son las de semivida de eliminación más prolongada.Depósitos en huesos y dientes, sobre todo durante el crecimiento.Alteraciones neurológicas: alteraciones del VIII par craneal, pseudotumor cerebrii.Otras: discrasias sanguíneas, reacciones de hipersensibilidad, Síndrome lupus-like, empeoramiento de miastenia gravis y miopía transitoria de etiología alérgica.
Presentación comercial de las tetraciclinas en Valledupar (Colombia)
En visita realizada a una farmacia ubicada en la zona hospitalaria de Valledupar, preguntamos por la venta de tetraciclinas y encontramos:
 DOXICICLINA - OPHALAC
DOXICICLINA - OPHALAC
Antibacteriano de amplio espectro
Nombre genérico: doxiciclina Presentación: Caja x 10. Cápsulas de 100mg.
Advertencias
En niños menores de 8 años pueden causar coloración amarilla de los dientes en forma permanente, hipoplasia del esmalte, inhibición del crecimiento esquelético lineal.Puede elevar la sensibilidad de la reacción de la piel a la luz solar.Puede causar sobrecrecimiento de hongos en la mucosa oral y lengua, así como en las mucosas de los genitales y recto.Pede producir reacciones de hipersensibilidad desde urticaria hasta reacciones de tipo anafiláctico.
Incompatibilidades
Forman compuestos indisolubles (quelatos) cuando se mezclan con alimentos o medicamentos que contengan aluminio, magnesio, bismuto, carbonato de calcio, bicarbonato de sodio, colestiramina, colestipol y hierro, anulando de esta manera los efectos antibacterianos de la doxiciclina. Sin embargo puede tomarse con alimentos o con leche.
EXPERTO EN INDUSTRIA Y TECNOLOGIA: por Mario Gaitan 
La casualidad favorece a las mentes preparadas: el descubrimiento de la penicilina
Era algo que tenia que pasar, en un hospital de Londrés en 1928 se encontraba un científico llamado Alenxander Fleming trabajando con una colonia de bacterias de tipo estafilococos, accidentalmente se le contaminó el cultivo de bacterias con un hongo. A Fleming le llamó la atención uno de ellos, tenía algo diferente. Observa la foto:
 Foto original tomada por Fleming Foto actual
Foto original tomada por Fleming Foto actualEntre el hongo y la bacteria había un espacio. Era claro que el hongo producía algo que mantenía alejado a las bacterias, en ese entonces Fleming no sabía que era esa sustancia pero decidió llamarla “principio activo” y en un articulo médico que le publicaron en el año siguiente documentó lo sucedido y al hongo lo llamó Penicillum notatum.
Pero solamente fue en el año de 1938 cuando dos ingleses de nombre Howard Walter Florey y Ernst Boris Chain, fueron quienes desempolvaron el trabajo de Fleming, aislando esa sustancia extraña que no permitía el crecimiento de bacterias alrededor del hongo al que llamaron penicilina y luego realizaron con ella los experimentos claves en ratones. Los ensayos clínicos se iniciaron en 1941, y en 1943 comenzó la producción comercial en Estados Unidos. Fleming compartió en 1945 el Premio Nobel de Fisiología y Medicina con Florey y Chain por sus contribuciones al desarrollo de la penicilina.
Etapas de desarrollo de un antibiótico

1. Rastreo o “screening”
Los nuevos antibióticos generalmente se obtienen por modificación química de los que ya se usan, para otorgarles nuevas propiedades.
Uno de las técnicas utilizadas por los químicos en medicamentos, es el diseño racional de fármacos. Por medio de esta técnica el químico debe ser capaz de visualizar las moléculas lo que le permite estudiar su estructura, compararla con otras y predecir propiedades y mecanismo de reacción.
Para lograrlo se utilizan programas que ayudan al modelaje molecular y constan de un editor y un programa de visualización. El editor permite construir la molécula en el computador y ajustarla a una geometría lo mas cercana posible a la estructura real, muchas veces implica un proceso de cálculos, de acuerdo al número y tipos de enlaces presentes en la molécula, observa una imagen generada por uno de estos programas:
 Los datos para el modelaje molecular que pueda utilizar el programa de edición provienen de:
Los datos para el modelaje molecular que pueda utilizar el programa de edición provienen de:
Se construyen moléculas en el editor con base en la geometría estándar, por ejemplo la distancia promedio de enlaces y ángulos entre diferentes átomos.
Por métodos que permitieron conocer la geometría de moléculas como cristalografía de rayos X.
Sin embargo, el mayor desafío es encontrar antibióticos completamente nuevos. Para eso, se realiza un arduo y sistemático trabajo de búsqueda o rastreo, llamado “screening”, que se podría resumir en los siguientes pasos:
1) Se obtiene la mezcla de microorganismos que hay en diferentes muestras de tierra o de agua.
2) Se analiza la capacidad que tiene cada muestra de producir algún tipo de antibiótico a través de antibiogramas u otros tipo de ensayos.
3) Si el resultado es positivo, se aíslan los diferentes componentes de la muestra, se los cultiva por separado y se analiza su efecto antibacteriano, con el objetivo de individualizar al microorganismo productor de antibióticos.
4) Se estudia de qué tipo de antibiótico se trata para comprobar que no sea uno ya conocido.
5) Se estudia de qué bacteria u hongo se trata para ver cómo puede crecer en cultivo.
6) Se ensaya la producción del antibiótico haciendo crecer al microorganismo en pequeños fermentadores, para pasar luego a más grandes.
2. Fase preclínica
Se realizan pruebas in vitro e in vivo en animales de laboratorio. Se hacen ensayos sobre la toxicidad, absorción y metabolismo del fármaco, como se metaboliza, la velocidad con que el fármaco se excreta del cuerpo (es el perfil farmacocinético de los fármacos).
Durante los estudios de la etapa preclínica los organismos reguladores, entre ellos la FDA piden por lo general:
1. Presentación de un perfil farmacológico del fármaco
2. Determinación de la toxicidad aguda del fármaco, al menos en dos especies distintas de animales
3. Realización de estudios de toxicidad a corto plazo, que varían entre dos semanas y tres meses, dependiendo de la duración anticipada de los estudios clínicos propuestos.
3. Ensayos clínicos
Luego comienzan los ensayos clínicos en humanos, previa autorización de las autoridades sanitarias.
Los estudios clínicos, presentan tres fases:
La fase 1: esla inroducción inicial de un fármaco nuevo e seres humanos. Estos estudios se vigilan rigurosamente y pueden realizar se en pacientes, pero por lo general se realizan en voluntarios saludables. Su proósito es determinar los efectos metabílicos y farmacológicos del fármaco en seres humanos, los efectos colaterales realcionados con mayores dósis, y si fueraposible, obtener las primeras pruebas de eficacia
La fase 2. incluyen los primeros estudios clínicos controlados que intentan conseguir datos preliminares sobre la eficacia del fármaco e indicaciones especificas en pacientes enfermos o en mal estado de salud. Esta fase del estudio ayuda a determinar efectos colaterales a corto plazo y los riesgos comunes del fármaco. Se realiza por lo general con un número pequeño de pacientes, por lo general de varios cientos de personas.
La fase 3: Los estudios de la fase 3, son estudios mas extensos, controlados y no controlados. Se realizan después que los estudios preliminares de la fase 2 han indicado la eficacia del fármaco, y están concebidos para adquirir información adicional sobre la eficacia y seguridad del fármaco. La fase 3 incluyen usualmente desde varios cientos hasta miles de pacientes.
4. Aprobación por las agencias reguladoras
Al finalizar los ensayos clínicos, las autoridades sanitarias evalúan la documentación del medicamento, antes de autorizar y aprobar su puesta en el mercado y su comercialización.
En esta etapa hay reuniones previas entre el solicitante y la agencia reguladoras, en la cual se muestra la documentación sobre el estudio realizado a los medicamentos. Cada agencia tienen comites para obtener asesoramiento y opiniones de expertos externos.
Agencias reguladoras
Un gran número de países disponen en su administración de organismos o agencias encargados de evaluar los nuevos medicamentos para su posterior aprobación. En Estados Unidos existe la FDA (Food and Drug Administration) que con el tiempo se ha ido convirtiendo en la agencia de referencia para los restantes países. Su equivalente en la Unión Europea es la EMEA (European Agency for the Evaluation of Medicinal Products) creada en 1993 y en España la AGEMED (Agencia Española del Medicamento). En Colombia ese organismo regulador corresponde al INVIMA (Instituto Nacional de Vigilancia de Medicamentos y Alimentos).
El INVIMA
El INVIMA, inició labores el primero de febrero de 1995. El objetivo es ejecutar las políticas formuladas por el ministerio de la protección social en materia de vigilancia sanitaria y de control de calidad de: medicamentos, productos biológicos, alimentos, bebidas alcohólicas, cosméticos, dispositivos, elementos médico quirúrgicos, odontológicos, productos naturales, homeopáticos y los generados por biotecnología, reactivos de diagnóstico y otros que puedan tener impacto en la salud individual y colectiva Actuar como institución de referencia nacional y promover el desarrollo científico y tecnológico referido a los productos descritos en el artículo anteriormente señalado.
El INVIMA tiene jurisdicción en todo el territorio nacional; el domicilio y sede de sus órganos administrativos principales está en la ciudad de Bogotá D.C.
Uso de los Antibióticos
Actualmente los antibióticos se están utilizando como medicamentos en caso de enfermedades infecciosas y como activadores del crecimiento para el engorde de animales.
Su uso en animales, ha levantado controversia en cuanto:
1. Se depositan con el tiempo en el suelo y en el agua
2. El uso de antibióticos (ATB), lleva al desarrollo de gérmenes resistentes en el hombre y en los animales.
Esta ultima consecuencia es la más grave a corto plazo, esto lleva a que los ATB que utilizamos pierdan eficacia contra las bacterias que causan infecciones.
Video del uso de los antibióticos
Antibióticos para el engorde de animales
El uso de los antibióticos para el engorde de animales acarrea problemas enormes en cuanto a la pérdida de eficacia de este frente a la eliminación de enfermedades infecciosas. Las bacterias se vuelven cada vez mas inmunes al ataque de los antibióticos, situación que DEA cuerdo al video se agrava con su uso como activadores del crecimiento en los animales.
Las bacterias sensibles se vuelven resistentes al ataque de los antibióticos. Esta problemática esta basada en estudios de un laboratorio alemán donde han comprobado que las bacterias resistentes pueden pasar su características a otras bacterias sensibles por transferencia de su plásmido. Eso es lo que ocurre con las bacterias que se encuentran en la flora bacteriana del ser humano.
Investigaciones en la búsqueda de nuevos antibióticos
La búsqueda de nuevos antibióticos es una necesidad para poderle ganar la batalla a la cada vez mejor resistentes y adaptados bacterias asesinas. Nuestra última reserva que es la vancomicina, empieza a flaquear, urge por lo tanto buscar nuevas sustancias de acción antimicrobiana para salvar la vida de muchos pacientes.
La problemática del uso de antibióticos, para el engorde de animales y el desinterés que ha mostrado en los últimos años la industria farmacéutica, agrava la situación de mantener a raya las bacterias causantes de las infecciones. Esta situación preocupa, siendo los antibióticos una de las armas con las que contamos para alejar la posibilidad de que un brote de epidemia se vuelva una verdadera pandemia y que pueda acabar con gran parte de la población humana.
EXPERTO EN HISTORIA: por Yoleida Puerta
El desconocimiento de tu historia, es la peor enfermedad 
Casos reportados en Colombia de leptopirosis
En el departamento del Quindío durante el 2005 - 2006

Foto de la localización geografica del Quindío en Colombia.
El Quindío es un departamento de Colombia, ubicado en la parte centroccidente del país en la llamada zona cafetera de este. Observa en la figura el mapa de Colombia donde se encuentra el Quíndio.
En este departamento, durante los años 2005 - 2006 se diagnosticaron 38 casos de leptopirosis humana en el 2005 y 31 casos en el 2005. En ellos se encontró una letalidad de 13% en el 2005 y de 3,2% en el 2006. Las manifestaciones clínicas más frecuentes fueron fiebre, mialgia, ictericia y cefalea (1). El estudio realizado en el departamento del Quindío, demostró que contrario a lo que se pensaba la leptospirosis se encontró en la población urbana. Es necesario mejorar el diagnóstico y el tratamiento adecuado, ya que los casos estudiados tuvieron un diagnóstico errado.
Otros casos reportados en Colombia
En la Orinoquía

Foto de la localización geografica del Meta en Colombia.
En la zona oriental de Colombia, específicamente en el Meta se realizó una investigación para determinar la presencia de la infección por leptospira, en una granja ubicada cerca a Villavicencio, en trabajadores, roedores y animales de producción como bovinos y porcinos. A las muestras de sangre, se les realizó la técnica de ELISA en los sueros humanos y en los animales la prueba de aglutinación microscópica.
La totalidad de trabajadores de la granja (n:5) fueron positivos para ELISA, 3 de los cuales manifestaron haber presentado alguna sintomatología clínica, la cual pasó desapercibida y no requirió atención médica(2).
Respecto a los animales, se encontró resultados positivos en los cerdos y en los roedores al serovar bratislava y canícola. El primero ha sido implicado en la mortandad del nacimiento de lechones débiles e infertilidad de los porcinos y bovinos de la granja. Como también la baja de la producción de la leche(2).
En conclusión, los roedores son los principales reservorios de la bacteria, mientras que los otros animales (bovinos y porcinos) se les considera huéspedes incidentales (2). La causa más probable de contagio se debió a la contaminación de los alimentos y las fuentes de agua con la orina de los animales.
En Urabá
La región del Urabá antioqueño esta localizado en la zona noroccidental de Colombia, en el golfo de Urabá. Observa en la Figura donde se ubica.
 Región de Urabá (Colombia).
Región de Urabá (Colombia).A las personas del estudio, se les hizo una encuesta de riesgos y se les tomó muestras de sangre para demostrar la presencia de anticuerpos contra la letospira con la técnica de inmunofluorescencia indirecta y por aglutinación. Hubo presencia de anticuerpos en el 12.5% de los casos, no hubo diferencias en cuanto al sexo, raza, oficio, edad, años de residencia en la zona y características de la vivienda. La L. interrogans servar Grippotyphosa fue la especie que se encontró en la mayoria de los casos que resultaron positivos. (3).
La conclusión de este estudio es que las condiciones socio-demográficas y ambientales determinan la presencia de leptospirosis en esta región.(3). Se observó que las condiciones de la vivienda, el sexo, oficio y la edad no son determinantes como factores de riesgos. Lo que realmente afecta la presencia de esta bacteria es las condiciones ambientales, tales como inundaciones, cercanía da las viviendas a los márgenes de los ríos y quebradas, los cuales podrían favorecer la aparición de brotes esporádicos que afectan a la población en general.
Primeros registros de la enfermedad en Colombia
En Colombia existen pocos datos sobre la presencia de la leptospirosis humana en la población, lo mismo sobre factores de riesgo de la enfermedad y formas de exposición. El primer registro de la enfermedad en Colombia es de finales de los 60, donde se registra la enfermedad causada por el servar Icterohaemorragiae con 4,28% de humanos positivos.
El único brote documentado en el pais se inicia en agosto de 1995, en el departamento del Atlántico, con un total de 47 casos conformados y 284 casos sospechosos, con una letalidad del 17% entre los casos confirmados. Se aisló Leptospira de las serovariedades Icterohaemorragie, Pomona y Canícola (3).
Otros reportes de la enfermedad en América
Leptopirosis en México
Estudio realizado en México en el estado de Yucatán, entre los años de 1998 al 2000. Se analizaron 439 sueros de pacientes, a los que se les practicó la técnicas de ELISA para detectar su presencia. Los resultados muestran presencia de ella en 61 casos (13,9%), con predominio en el área rural, sobre la zona urbana. (4).
 Foto de la localización geográfica de México
Foto de la localización geográfica de México
Los casos reportados en su mayor frecuencia fueron en su forma benigna (anictérica). Relacionada toda ella en época de lluvias, con presencia de fiebre altas que suele diagnosticarse como malaria u otra enfermedad.
Conclusión general del estudio
La presencia de la enfermedad en cuanto a la zona urbana y rural, depende del ambiente y a la cultura que deben presentar las personas respecto a su convivencia con las ratas. En las zonas rurales su incidencia aumenta en épocas de lluvia, igualmente el no tener cuidado con lavar los utensilios de cocina que pueden contaminarse por la noche con la orina de las ratas y después los utilizamos para comer, puede ser un riesgo para aquellas partes urbanas que viven en condiciones al limite de vida.
La enfermedad traída por las ratas: dejó un manto de muerte por la Europa de 1347.
Es muy difícil para nosotros creer que antes se pudo haber presentado una epidemia que, llegó a arrebatarle la vida a casi la mitad de la población de Europa entre 1347 a 1361. Hoy lo conocemos con el nombre de peste bubónica o peste negra, debido al agrandamiento de los ganglios linfáticos y el posterior color negro que la sangre retenida ocasionaba.
No se tiene claro donde se originó la enfermedad, algunas versiones sugieren que comenzó en Asia, la enfermedad fue traída por personas que se encontraban enfermas en barcos, llegando a Italia por donde comenzó a diseminarse.
Se pensaba entonces que los monjes, los peregrinos, los soldados que regresaban a sus casas eran el vehículo para la introducción de las grandes epidemias de un país a otro. Esto pudo ser en parte cierto, pero sin duda el comercio fue más peligroso ya que los barcos llegaban a puerto y descargaban junto con las mercancías las ratas infectadas procedentes de países donde la enfermedad era endémica. Este fue sin duda el medio mayor de difusión.
 Foto: Las ratas fueron el vehiculo transmisor de la enfermedad
Foto: Las ratas fueron el vehiculo transmisor de la enfermedad
Normalmente, el proceso de contagio funciona así: la bacteria infecta a una pulga parásita de las ratas. Cuando las bacterias se multiplican en el interior de la pulga, taponan el estómago de modo que la pulga no puede alimentarse y sufre más y más hambre. Llega un momento en el que la pulga, que está muriendo de inanición, pica a una rata (o, por supuesto, un humano) e intenta alimentarse vorazmente de su sangre… sólo que no puede realmente ingerir la sangre, por el bloqueo del estómago, de modo que acaba vomitando de nuevo la sangre dentro de su víctima: pero esa sangre, naturalmente, contiene ahora Yersinia pestis. La pulga finalmente muere de inanición, pero la bacteria ya ha entrado en otro huésped, que será luego picado por otra pulga, que recibirá la bacteria, etc.
 Dibujo que representan las persones con la enfermedad
Dibujo que representan las persones con la enfermedad
Pero la caída de los sectores productivos no se mantuvo por mucho tiempo, la recuperación de las tierras abandonadas, su siembra, la necesidad de personal para las nuevas fuentes de trabajo trae consigo una recuperación futura también de tipo económica.
Hay que tener en cuenta que la peste siempre ha estado con nosotros, el porque estas nueva pademia no se ha repetido recae en el mejoramiento de las condiciones sanitarias, la disminución del las ratas negras principal vehiculo de transmisión y lo que en los actuales momentos se considera nuestro as bajo la manga, esta peste y las otras las han detenido los antibióticos.
Una de las mayores preocupaciones que podemos tener es que la situación vivida en la Europa de 1347 se pueda repetir, es una amenaza latente. Como vimos en los estudios de la investigación realizada en el Quindío los brotes epidemicos como la leptospirosis no son propios de la zona rural o que ocurran solo en épocas de lluvía, se puede presentar en las zonas urbanas y una de las maneras de protegernos es asumir nuevas costumbres y mantener informado a las personas sobre la transmisión de esta enfermedad y demás.
La situación que se plantea en la actividad, requiere para que esto no se repite en lo posible mantener una cultura ciudadana, el no tomar, por ejemplo las bebidas en envases de latas en forma directa.
En la encuesta virtual propuesta en un blog de una actividad en clase a los estudiantes del grado undécimo de una institución educativa de Valledupar, se les preguntó si al tomar una bebida en lata utilizaban un vaso, pitillo o por el contrario ingerían el liquido directamente de la lata. La gran mayoría, respondió esta última como la forma más utilizada para tomar de los líquidos contenidos en lata. (mirar los datos de la encuesta en un grafico)
 Grafico en barra de los datos de la encuesta
Grafico en barra de los datos de la encuestaEsto es una muestra que indica, como la gran mayoría de nosotros confiamos en la limpieza de estos envases, tomando directamente su contenido liquido de ellos desconociendo la posibilidad de que estén infectados con la orina o el excremento de ratas.
Cibergrafía consultada
1. Sánchez, G; Jorge, G; Quintero y Castaño, M. 2008. Características clínicas y epidemiológicas de la leptospirosis en el departamento del Quindío, 2005 - 2006.
2. Morales, RJ; Bravo, D; Moreno, D; Góngora, A y Ocampo, A. 2007. Asociación serológica de la infección por leptospira en humanos, porcinos y roedores en una Granja de Villavicencio-Colombia.
3. Agudelo, A; Restrepo, B y Naranjo, M. 2007. Situación de la leptospirosis en el urabá antioqueño colombiano: estudio seroepidemiológico y factores de riesgo en población general urbana.
4. Vado, I; Cárdenas, M;Laviada, H; Vargas, F; Jimenez, B y Zavala, J.2002. Estudio de casos clinicos e incidencia de leptospirosis humana en el estado de Yucatán, México durante el período 1998 a 2000.
EXPERTO EN BIOLOGIA: por Luz Adriana Peñate
Leptospira
Micrografía de barrido de Leptospira interrogans.
Clasificación científica
Reino: Monera Bacteria
Filo: Spirochaetes
Clase:Spirochaetes
Orden:Spirochaetales
Familia: Leptospiraceae
Género: LeptospiraNoguchi 1917
Importancia económica y sanitaria
La Leptospirosis considerada la epizoodemia más difundida en el mundo, tiene tanto importancia económica como sanitaria (Radostits et el., 1994). La repercusión económica más importante en la explotación, es el fallo reproductivo, secuela crónica de la enfermedad en las reproductoras, que causa mortinatos, abortos o nacimientos de animales débiles (Ellis, 1994; Fernández, 1999), disminución de la fertilidad. Resulta difícil estimar las pérdidas por este concepto en gran parte por las dificultades inherentes al diagnóstico de la enfermedad (Thiermann, 1984). También puede ser considerada importante la pérdida económica asociada al "Síndrome de caída de la leche" o agalactia producida por estos microorganismos (Ellis, 1983). A estas pérdidas, habría que añadir las originadas por desecho temprano y por aumento en la tasa de eliminación de animales por causas reproductivas.
La Leptospirosis es una zoonosis (Faine, 1982), por los efectos sobre la producción animal, se le añade un importante aspecto sanitario donde en el ser humano está considerada una infección accidental (Sullivan, 1974; Heath y Johnson, 1994).Algunas prácticas laborales como los mineros, ganaderos, agricultores, deportistas acuáticos, trabajadores en mataderos, veterinarios etc. Así como ciertas actividades recreativas que implican contacto con aguas posiblemente contaminados de Leptospiras pueden provocar enfermedad en ellos (Pumarola, 1995; Bofill et al., 1996). Además del riesgo sanitario, hay que tener en cuenta la vertiente económica derivada de los gastos originados por el cuidado médico de los pacientes, bajas laborales, pérdida de productividad y capacidad de trabajo, vigilancia y control de los lugares de trabajo, ropas especiales de protección, seguros médicos para el personal en riesgo, evaluación de vacuna, etc. (Faine, 1991; Benenson, 1992; Martínez et al., 1993; Peña, 1999).

Bacteria causante de la leptospirosis
Las leptospiras pueden permanecer por meses en el humor acuoso causando ocasionalmente uveítis crónica.
El microorganismo entra en el huésped por lesiones en la piel o por las mucosas, después de una multiplicación transitoria en partes del cuerpo acaba estableciéndose en el riñón e hígado, transmitiéndose a otros huéspedes mediante el contacto con la orina del individuo infectado.
ETIOLOGIA L. interrogans es una bacteria aerobia, de esta bacteria hay varios tipos, descubiertos por pruebas de aglutinación, una serie de muestras sanguíneas; de estos tipos hay dos principales, las que solo infecta a los animales domésticos y no se transmite al hombre, esta enfermedad es combatida mediante la vacunación.
La otra especie conocida es la que se transmite entre las ratas, y estas se transmite al hombre, siendo el hombre un hospedador accidental, la eliminación aquí pasa por eliminar las ratas, impidiendo así la infección al ser humano.
Manifestaciones clínicas

La enfermedad causa una fuerte ictericia, dolor de cabeza, escalofríos, anemia y a veces erupción; el periodo de incubación de la enfermedad de 10 días, pudiendo ser de 4 a 19 días.
En el ser humano se manifiesta mediante un ciclo similar al que ocurre en otros huéspedes, la bacteria entra al organismo huésped por la piel o mucosas, se disemina por la sangre atacando diversos órganos y se elimina por la orina, siendo el contacto con esta un medio de transmisión.
Es una enfermedad que afecta a los riñones produciendo una insuficiencia por la lesión en los mismos, sí el diagnóstico es el correcto habrá una respuesta al antibiótico específico que se usa en estos casos después de los cinco días de tratamiento, exceptuando aquellos casos muy agudos o crónicos de larga data. Existe una infección subclínica que puede pasar desapercibida o con una pequeña letargia del animal con curación espontánea o evoluciona a una forma más grave que se caracteriza con fiebre, depresión y sed extremas, existen vómitos y disminución de la micción, también puede haber dolor abdominal e inflamación de los riñones. En los casos de evolución crónica se pueden observar úlceras en la boca y/o lengua con halitosis debido a la uremia del animal lo cual es de pronóstico reservado produciendo en muchos casos una insuficiencia renal grave.
El tiempo de incubación de la bacteria en el ser humano, es decir desde que entra al organismo hasta que se manifiesta puede ser de 2 a 4 semanas. En esta primera fase la enfermedad se muestra con síntomas similares a los de la gripe.
Luego de esta fase y de un periodo sin molestias, puede seguir una fase de mayor gravedad de la enfermedad, dependiendo del grupo serológico bacteriano, presentándose otros síntomas como: irritación conjuntival, irritación meníngea, rigidez de nuca, insuficiencia renal, ictericia, hemorragias intestinales o pulmonares, arritmia o insuficiencia cardiaca o disnea.
La enfermedad dura desde unos pocos días hasta tres o más semanas, dependiendo de su gravedad. La mayor parte de los infectados presentan sólo una primera fase, presentando molestias leves o no presentado ningún tipo de molestias. La segunda fase puede ser grave y, si no es tratada debidamente puede provocar una recuperación lenta, más raramente daños renales e incluso en casos extremos la muerte.
Los animales que se tratan o que desarrollan una respuesta inmune adecuada, suelen sobrevivir, pero si no se tratan suelen desarrollar enfermedad renal y hepática crónicas. Puede darse en animales de cualquier edad, sexo o raza, y no siempre produce síntomas.
La infección puede ser más o menos aguda y en general algunos de los síntomas que pueden aparecer son falta de apetito (no comen ni beben), depresión, fiebre, vómitos y hemorragias, lo que puede conducir a la muerte. En casos menos agudos, puede llegar a producir alteración hepática y renal, junto con conjuntivitis y signos respiratorios (tos, dificultad respiratoria, etc.) Si superan esta infección, pueden desarrollar alteraciones hepática y renal crónicas.
Inicio súbito de fiebre y dolor de cabeza en el 75% de los pacientes.
Tos seca (25 a 35 por ciento de los casos).
Náuseas, vómitos y diarrea (50% de los casos).
Otros síntomas menos comunes incluyen dolor en las articulaciones, en los huesos, en la garganta, en el abdomen y conjuntivitis.
Entre el 7 y el 40 por ciento de los pacientes pueden presentar sensibilidad muscular y agrandamiento del hígado, del bazo o de los ganglios linfáticos, rigidez muscular, sonidos anormales de los pulmones o erupción cutánea.
Dolores Musculares Intensos.
Orina Color Rojiza Obscura.
En Ocasiones Rigidez de Nuca y Moretones.
Se sabe que un mismo serovar puede ser el causante de diversos síndromes clínicos conocidos como fiebre del cieno, enfermedad de los porquerizos, síndrome de fort bragg o fiebre pretibial, enfermedad de weil, fiebre canícola y fiebre otoñal. Por esta razón se aplica el término leptospirosis a todas las manifestaciones clínicas producidas por este microorganismo independientemente de su serotipo.La leptospirosis tiene un curso bifásico. Al inicio, luego de un período de incubación de 7 a 10 días, comienza la fase leptospirémica que puede durar hasta una semana, en la que se producen síntomas similares a la gripe. Durante este período las leptospiras pueden ser aisladas de la sangre, de tejidos y a veces del lcr.Luego comienza la segunda fase o fase inmune que puede prolongarse por más de 30 días, en la que las leptospiras desaparecen de la sangre y el lcr pero aún pueden ser aisladas en los riñones y la orina. La respuesta inmune en las leptospirosis podría contribuir al daño renal, ocular (uveítis), hepático y del snc.Se estima que el 15% de los infectados padece una leptospirosis subclínica sólo evidenciable por seroconversiónentre las personas que desarrollan manifestaciones clínicas, el 90 % tiene una forma leve o anictérica y el 5-10% una forma grave, conocida como enfermedad de weil, descripta en 1886.La leptospirosis sintomática pero anictérica se caracteriza por comienzo brusco con fiebre, gran astenia, mialgias, cefaleas y síntomas gastrointestinales (anorexia, náuseas, vómitos, dolor abdominal).El signo físico más característico es la hiperemia conjuntival aunque puede no estar presente. Pueden asociarse síntomas pulmonares como tos, hemoptisis, dolor torácico y evidencias radiológicas de infitrado difuso bilateral. En algunos casos puede evolucionar a falla respiratoria aguda y síndrome de distress respiratorio del adulto, pero estas complicaciones son más frecuentes en la forma ictérica.También se describen hepatomegalia y a veces hepatoesplenomegalia, faringitis, adenopatías generalizadas y exantema cutáneo.Un síndrome clínico muy importante durante la fase inmune es la irritación meníngea asociada a pleocitosis, proteínas normales o elevadas y glucosa normal en el lcr, cuadro conocido como "meningitis aséptica", que afecta a 5-25% de los pacientes, incluso dentro del grupo que no presenta ictericia.De la paraclínica se destaca en el hemograma leucocitosis levemente aumentada con neutrofilia, ves elevadas y alteraciones
Electrocardiográficas.La evolución suele ser a la recuperación completa en la mayoría de los casos.
La leptospirosis ictérica o síndrome de weil se caracteriza por falla hepatocítica y renal, alteración de conciencia y elevada mortalidad (5-10%).La vasculitis sería la responsable de la afectación de estos parénquimas, y también puede estar asociada a hemorragias y colapso cardiovascular.La ictericia se debe al aumento de la bilirrubina a predominio de la directa, asociando coluria y prurito. La fosfatasa alcalina, tgo y tgp presentan elevación moderada. Un marcado aumento de la cpk asociado a discreto aumento de las transaminasas puede ser útil para diferenciar la leptospirosis de otras formas de hepatitis aguda.En la fase leptospirémica el examen de orina revela proteinuria, hematuria y cilindros. La creatininemia y azoemia se encuentran elevadas por lo que puede requerirse de diálisis aguda.La caída del flujo sanguíneo renal puede llevar a la necrosis tubular aguda, hecho afortunadamente infrecuente ya que en la mayoría de los casos la función renal se restituye a la normalidad.Hasta 50% de los pacientes presentan trombocitopenia, pero ésta no deriva de coagulación intravascular diseminada.La miocarditis puede traducirse en alteraciones del ecg, trastornos del ritmo, insuficiencia cardíaca congestiva e incluso shock cardiogénico y muerte.Las manifestaciones toráxicas y pulmonares son relativamente frecuentes.
En nuestra experiencia, de 104 pacientes con diagnóstico confirmado, todos presentaban los síntomas generales de la enfermedad (fiebre, astenia, mialgias, cefaleas), la mitad presentaban manifestaciones hepáticas y renales, e igual proporción mostraba el signo característico de hiperemia conjuntival. Además, 40% manifestaba tos, expectoración o dolor toráxico, y 10% tenía síntomas de afectación meníngea o síndrome de distress respiratorio.
EXPERTO EN MEDICINA: Leiner Campos
La leptospirosis
 Foto: las ratas pricipal resposanble
Foto: las ratas pricipal resposanbleLa enfermedad de Weil, también llamada leptospirosis, es una enfermedad causada por Leptospira interrogans, una bacteria del orden Spirochaetales, de la familia Leptospiraceae, que afecta a diversos animales y que las ratas pueden transmitir al hombre (zoonosis). Es una infección bacteriana, grave y contagiosa, causada por varias especies del género Leptospira, el cual es un microorganismo en forma de espiral (espiroqueta), siendo las ratas, perros, cerdos y ganado bovino los principales reservorios en la transmisión al hombre, cabe mencionar que esta enfermedad se desarrolla con mayor facilidad en climas cálidos.
Los estudios recientes sobre la leptospirosis humana y animal llevados a cabo en diferentes regiones del país han encontrado un alto porcentaje de infección humana en el trópico central. En la Selva Central, Liceras de Hidalgo (1981) demostró una infección serológica en 9 de 15 marsupiales Philander opossum y lo que es más importante, en 11 de 15 diferentes animales. La misma autora también demostró que 3 de 15 Didelphis marsupialis tenían anticuerpos; también encontró infecciones serológicas leves en una ardilla (Sciurus sp.), un conejo (Silvilagus sp.), y una iguana (Tupinambis nigropunctatus).
La bacteria sobrevive largo tiempo en el agua o en ambientes húmedos y templados, produciéndose más casos en verano y a comienzos del otoño.
Como se transmite
 Foto: personas en el mercado
Foto: personas en el mercado
Por contacto de la Piel, especialmente si esta escoriada o de las membranas mucosas, con agua, tierra húmeda o vegetación contaminada con la orina de animales infectados como ocurre al nadar por la inmersión accidental o excoriaciones ocupacionales.
Contacto directo con orina o los tejidos de los animales infectados; a veces por la ingestión de alimentos contaminados con orina de ratas infectadas y algunas veces por inhalación de gotitas en aerosol de líquidos contaminados.
Debido a que las lesiones son tanto sanguíneas (anemia hemolítica) como en riñon (glomerulonefritis) los exámenes diagnósticos son variados.
- Historia clínica- Hemograma completo- Perfil bioquímico- Examen de orina- Prueba de aglutinación microscópica (prueba estandar para determinar la presencia o no de las leptospiras en el animal afectado.- Test de microaglutinación capsular.- Elisa, etc.
Como se puede prevenir

Foto: persona en contacto con animales
No jugar o nadar en arroyos o aguas donde los animales abreven y orinan.
No caminar descalzo en la tierra donde orinan los animales.
Protección de alimentos en el hogar, procurar mantener los alimentos tapados.
Eliminar basura en bolsas o botes, manteniéndolos tapados para evitar la presencia de roedores.
Evitar el contacto excesivo con los animales.
Evitar las áreas de aguas estancadas, especialmente en los climas tropicales.
Conservar los alimentos lejos de los animales.
Eliminar los desperdicios del hogar de manera que no se permita la existencia de roedores que puedan contaminar la comida con su orina y excrementos.
"Alerta epidemiológica de Leptospirosis en Tabasco" (La Secretaría de salud de Tabasco, esta informando a la población de esta enfermedad como se manifiesta y como se previene.)
Para mayor información dirirse al Servicio de Medicina Directiva de tu Unidad Médica de adscripción o con Leptospirosis.
Es muy importante la prevención con una vacunación Anual con resultados variables, tratar de evitar que el animal ande suelto por zonas contaminadas, siempre sacarlo a pasear con su correspondiente correa y collar, de esa forma minimizaremos los riesgos de infección de esta grave enfermedad.
Tratamiento
 Foto: paciente con el sindrome de Weil
Foto: paciente con el sindrome de WeilCon un cuadro clínico de Leptospirosis sin evidencia epidemiológica se debe instaurar tratamiento, pues puede haberse infectado el paciente por el consumo de agua no tratada y por alimentos contaminados, fundamentalmente frutas y vegetales. La Doxiciclina es la droga de elección en alérgicos a la penicilina y en las formas leves o moderadas de la enfermedad y se utiliza en la quimioprofilaxis de la enfermedad.